

Wir freuen uns auf Ihren Anruf
Wir sind gerne für Sie da.
Einleitung
Bei manchen Menschen entwickelt sich einige Wochen oder Monate nach einer tiefen Beinvenenthrombose ein sogenanntes postthrombotisches Syndrom (PTS). Es kann dazu führen, dass das betroffene Bein anschwillt und schmerzt. Wenn ein PTS fortschreitet, können sich juckende Hautausschläge bilden, manchmal auch Geschwüre.
Die Beschwerden können den Alltag einschränken und sind dann sehr belastend. So kann zum Beispiel Hautjucken zu Schlafstörungen, Müdigkeit und Abgeschlagenheit führen. Manchen Menschen sind auch die sichtbaren Hautveränderungen sehr unangenehm.
Man kann selbst Verschiedenes tun, um die Beschwerden zu lindern. Je nachdem, wie ausgeprägt das PTS ist, kommen zudem Behandlungen wie medizinische Kompressionsstrümpfe infrage.
Auch nach einer Thrombose in den Armvenen kann es zu einem postthrombotischen Syndrom kommen. Armvenenthrombosen sind aber sehr selten.
Auf einen Blick
- Nach einer tiefen Beinvenenthrombose kann sich ein postthrombotisches Syndrom entwickeln.
- Dazu kommt es, wenn die Beinvene geschädigt wurde und das Blut nicht mehr richtig abfließen kann.
- Das Bein ist geschwollen und schmerzt. Mit der Zeit kann sich die Haut am Unterschenkel verfärben und jucken.
- Bewegung, Wadenmuskel-Training, Hochlegen der Beine, Hautpflege und Kompressionstherapie können die Beschwerden lindern.
- Pflanzliche Venenmittel haben keine nachgewiesene Wirkung. Sie werden deshalb nicht empfohlen.
Symptome
Ein postthrombotisches Syndrom kann zu einzelnen, eher leichten Beschwerden führen, aber auch zu vielen oder ausgeprägten Symptomen. Typisch sind:
- Flüssigkeitseinlagerungen (Ödeme) an Knöchel oder Unterschenkel
- Schweregefühl und Schmerzen im Bein, vor allem im Unterschenkel
- Hautausschläge und -verfärbungen
Schmerzen und Schwellungen nehmen durch langes Stehen oder Sitzen oft zu. Durch die Schwellungen kann die Haut am Unterschenkel spannen. Andere mögliche Beschwerden sind Kribbeln, Juckreiz, Taubheitsgefühle, Muskelkrämpfe und Krampfadern.
Mit der Zeit kann es zu Hautausschlägen und -verfärbungen kommen: Die Haut kann sich entzünden und röten. Sie kann austrocknen und schuppen, aber auch nässen und Schorf bilden. Später entstehen manchmal schmerzempfindliche, braun-rötliche Verhärtungen. Die Haut kann auch vernarben und dann heller werden.
Ursachen
Zum postthrombotischen Syndrom kommt es, wenn eine tiefe Venenthrombose die Gefäßwände oder Venenklappen beschädigt hat und sich das Blut in der Vene dauerhaft staut. Dadurch steigt der Druck in den Venen deutlich an. Die Venen weiten sich und die Venenklappen können nicht mehr richtig schließen.
Auch körpereigene Abwehrreaktionen können die Venen beschädigen und zu einem postthrombotischen Syndrom beitragen. Der Grund: Bei einer Venenthrombose werden Abwehrzellen und Stoffe in den Gefäßen freigesetzt, die die Venenwände und -klappen angreifen können. Dadurch kann es nach einer Venenthrombose zu einem postthrombotischen Syndrom kommen.
Wenn die Venenklappen undicht sind, staut sich das Blut in den betroffenen Venen. Da alle Venen miteinander verbunden sind, geraten auch die umliegenden Gefäße unter Druck. Dadurch kann mit der Zeit Flüssigkeit aus den kleinsten Gefäßen (Kapillaren) ins Gewebe gepresst werden, wo sie sich ansammelt. Das kann die Versorgung des Gewebes mit sauerstoffreichem Blut behindern. In der Folge heilt die Haut bei Verletzungen schlechter, und manchmal bilden sich offene Stellen und Geschwüre.
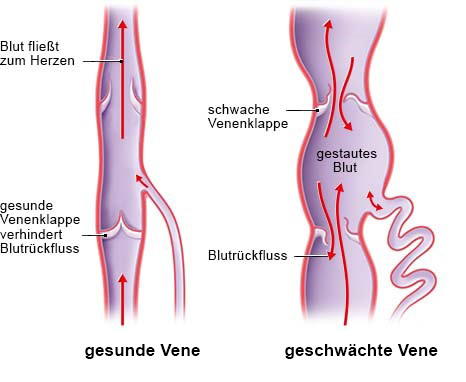
Blutrückfluss bei einer gesunden und geschwächten Vene
Risikofaktoren
Das Risiko für ein postthrombotisches Syndrom ist erhöht
- nach Thrombosen im Kniekehlen-, Oberschenkel-, und besonders im Beckenbereich,
- bei wiederkehrenden Thrombosen, oder
- wenn eine Thrombose nicht ausreichend mit gerinnungshemmenden Medikamenten behandelt wurde.
Zusätzliche Risikofaktoren sind
- starkes Übergewicht
- Rauchen
- andere Venenerkrankungen wie zum Beispiel Krampfadern
- höheres Alter
Häufigkeit und Verlauf
Es ist nicht genau bekannt, wie viele Menschen nach einer tiefen Venenthrombose ein postthrombotisches Syndrom entwickeln. In Studien kam es bei 20 bis 50 von 100 Menschen dazu.
Erste Beschwerden treten meist einige Wochen oder Monate nach der Thrombose auf, manchmal auch erst nach ein bis zwei Jahren.
Ob sich nach einer Thrombose ein PTS entwickelt und wie es verläuft, lässt sich nicht genau vorhersagen. Schwere Verläufe sind eher selten: Bei etwa 5 von 100 Personen bilden sich offene Wunden am Unterschenkel.
Folgen
Eine mögliche Folge des hohen Venendrucks sind Geschwüre. Sie treten meist an den Innenseiten des Knöchels oder am Schienbein auf und nässen häufig. Manchmal entstehen aus kleinen Verletzungen Wunden, die mit der Zeit größer werden und schlecht heilen. Diese offenen Wunden können chronisch werden. Dann spricht man auch von „Ulcus cruris“ oder „offenem Bein“. Gelangen Bakterien in eine offene Wunde, kann sie sich auch entzünden.
Diagnose
Anfangs lassen sich die Symptome einer Thrombose und eines postthrombotischen Syndroms nicht sicher unterscheiden. Wenn drei Monate nach einer tiefen Venenthrombose typische PTS-Symptome auftreten, ist diese Diagnose aber sehr wahrscheinlich. Ärztinnen und Ärzte können es dann meist an den typischen Beschwerden erkennen. Aufwendige Untersuchungen sind zur Diagnose normalerweise nicht nötig.
Mit speziellen Ultraschalluntersuchungen können die Gefäße und der Blutfluss in den Gefäßen sichtbar gemacht werden („Doppler“ oder „Duplex-Ultraschall“). Dies hilft zu erkennen, ob die Venenklappen beschädigt wurden und ob sich die Thrombose aufgelöst hat.
Ultraschalluntersuchungen der Gefäße werden vor allem von spezialisierten Fachärztinnen und -ärzten für innere Medizin, Dermatologie und Chirurgie gemacht. Sie verfügen über eine Zusatzausbildung in den Bereichen Gefäßheilkunde (Angiologie), Venenerkrankungen (Phlebologie) oder Gefäßchirurgie.
In besonderen Situationen können auch weitere bildgebende Untersuchungen wie eine Magnetresonanztomografie sinnvoll sein – zum Beispiel bei Verdacht auf eine Thrombose der Beckenvenen.
Vorbeugung
Eine tiefe Venenthrombose wird in der Regel für 3 bis 6 Monate mit gerinnungshemmenden Medikamenten („Blutverdünner“) behandelt. Bei bestimmten Risikofaktoren wird ihre Einnahme auch für längere Zeit empfohlen.
Gerinnungshemmer helfen nicht nur, die akute Thrombose zu behandeln. Sie senken auch das Risiko für eine erneute Thrombose. Dadurch können sie auch einem postthrombotischen Syndrom vorbeugen. Vor allem in den ersten Monaten nach einer Thrombose ist das Risiko für weitere Thrombosen erhöht.
Meist werden Medikamente aus der Gruppe der oralen Antikoagulanzien eingesetzt. Das sind Gerinnungshemmer, die in Tablettenform eingenommen werden. Bei einigen dieser Medikamente müssen die Gerinnungswerte regelmäßig kontrolliert und gut eingestellt werden. Dies gilt für sogenannte Vitamin-K-Antagonisten wie „Marcumar“ oder „Falithrom“.
Manchmal wird empfohlen, nach einer tiefen Venenthrombose für bis zu zwei Jahre medizinische Kompressionsstrümpfe zu tragen, um einem PTS vorzubeugen. Ob dies hilft, ist umstritten. Bisherige Studien zeigen widersprüchliche Ergebnisse.
Behandlung
Es gibt verschiedene Möglichkeiten, die Beschwerden eines PTS zu lindern:
- Bewegung: In Bewegung übt die Wadenmuskulatur Druck und Zug auf die Venen aus. Das unterstützt den Abfluss des Blutes aus dem Bein. Geeignet sind zum Beispiel Walking, Wandern, Fahrradfahren und spezielle Kräftigungsübungen für die Wadenmuskulatur.
- Langes Stehen möglichst vermeiden: Beim Stehen staut sich das Blut in den Beinen, was die Beschwerden verstärken kann. Wenn man länger steht, bietet es sich an, etwas umherzulaufen und zwischendurch mit dem Fuß zu wippen.
- Beim Sitzen: Die Beine nicht überkreuzen, da das den Blutfluss behindern kann. Wenn möglich zwischendurch die Beine hochlegen, um den Blutabfluss aus den Venen zu unterstützen.
- Hautpflege: Eine gute Hautpflege mit rückfettenden und feuchtigkeitsbindenden Cremes oder Lotionen kann Juckreiz und Spannungsgefühl lindern. Außerdem kann sie die Haut vor dem Austrocknen bewahren. Bei der Auswahl des Präparates kann man sich fachlich beraten lassen, beispielsweise von der Wundtherapeutin oder dem Wundtherapeuten.
- Vermeidung von Risikofaktoren: Gewichtsabnahme bei starkem Übergewicht, Tabakentwöhnung.
- Kompressionstherapie: Bei der Kompressionstherapie wird durch Druck auf die Beinvenen der Blutfluss verbessert. Dies wird beispielsweise durch Wickeln der Beine mit Kompressionsbinden oder durch das Tragen medizinischer Kompressionsstrümpfe erreicht. Seltener werden Kompressionsapparate eingesetzt, die durch das wechselnde Aufblasen von Luftkissen Druck auf das Bein erzeugen.
Die Wirksamkeit dieser Behandlungen ist nicht gut erforscht. Das bedeutet nicht, dass sie nichts nützen. Es lässt sich aber noch nicht sagen, ob, wann und wie gut sie bei einem postthrombotischen Syndrom helfen.
Zur Behandlung werden auch verschiedene pflanzliche Arzneimittel angeboten. Sie werden jedoch nicht zur Behandlung eines postthrombotischen Syndroms empfohlen. Ihre Wirkung ist nicht belegt und Nebenwirkungen sind schlecht erforscht.
Bei starken Beschwerden oder bestimmten Begleiterkrankungen können weitere Behandlungen infrage kommen:
- Manchmal ist eine Vene im Beckenbereich stark verengt oder verschlossen (May-Thurner-Syndrom). Dann kann über einen Katheter eine Gefäßstütze (Stent) eingesetzt werden, um den Blutfluss zu verbessern.
- Verstärken Krampfadern die Beschwerden eines postthrombotischen Syndroms, können sie entfernt oder verödet werden.
Auch undichte Venenklappen lassen sich operieren. Insgesamt ist bei einem postthrombotischen Syndrom aber nur selten eine Operation notwendig. Zudem sind die Vor- und Nachteile verschiedener Operationstechniken noch nicht gut untersucht.
Ein ausgeprägtes postthrombotisches Syndrom mit Geschwüren kann schwer zu behandeln sein. Dann ist es sinnvoll, Fachleute aus innerer Medizin, Dermatologie, Gefäßmedizin und Wundversorgung einzubinden. Eine solche umfassende Versorgung bieten in Deutschland zum Beispiel spezielle Gefäßzentren an.
Weitere Informationen
Die Hausarztpraxis ist meist die erste Anlaufstelle, wenn man krank ist oder bei einem Gesundheitsproblem ärztlichen Rat braucht. Wir informieren darüber, wie man die richtige Praxis findet, wie man sich am besten auf den Arztbesuch vorbereitet und was dabei wichtig ist.
Quellen
Appelen D, van Loo E, Prins MH et al. Compression therapy for prevention of post-thrombotic syndrome. Cochrane Database Syst Rev 2017; (9): CD004174.
Azirar S, Appelen D, Prins MH et al. Compression therapy for treating post-thrombotic syndrome. Cochrane Database Syst Rev 2019; (9): CD004177.
Deutsche Gesellschaft für Angiologie (DGA). Diagnostik und Therapie der Venenthrombose und der Lungenembolie (S2k-Leitlinie). AWMF-Registernr.: 065-002. 2015.
Kahn SR, Comerota AJ, Cushman M et al. The postthrombotic syndrome: evidence-based prevention, diagnosis, and treatment strategies: a scientific statement from the American Heart Association. Circulation 2014; 130(18): 1636-1661.
Makedonov I, Kahn SR, Galanaud JP. Prevention and Management of the Post-Thrombotic Syndrome. J Clin Med 2020; 9(4): 923.
Morling JR, Broderick C, Yeoh SE et al. Rutosides for treatment of post-thrombotic syndrome. Cochrane Database Syst Rev 2018; (11): CD005625.
Schleimer K, Barbati ME, Grommes J et al. Update on diagnosis and treatment strategies in patients with post-thrombotic syndrome due to chronic venous obstruction and role of endovenous recanalization. J Vasc Surg Venous Lymphat Disord 2019; 7(4): 592-600.
Wienert V, Flessenkämper I. Das postthrombotische Syndrom. VasoMed 2017; (6): 290-296.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.
Erstellt am 07.04.2021
Nächste geplante Aktualisierung: 2026




Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG)