

Wir freuen uns auf Ihren Anruf
Wir sind gerne für Sie da.
Einleitung
Eine Überfunktion der Nebenschilddrüsen fällt oft erst zufällig auf, wenn bei einer Routineuntersuchung der Kalzium-Wert im Blut erhöht ist. Wie hängt das zusammen? Die Nebenschilddrüsen sind vier etwa erbsengroße Drüsen, die hinten an der Schilddrüse anliegen. Sie bilden das sogenannte Parathormon, das den Kalzium-Spiegel im Blut steuert. Bei einer Überfunktion bilden die Nebenschilddrüsen zu viel Parathormon – deshalb steigt das Kalzium an.
Verschiedene Untersuchungen – etwa Blut- und Urintests – können zeigen, ob es sich um eine primäre oder sekundäre Überfunktion handelt. Bei der primären bilden Nebenschilddrüsen „von sich aus“ zu viel von dem Hormon. Bei der sekundären steckt eine andere Erkrankung dahinter – etwa eine Nierenkrankheit oder ein Vitamin-D-Mangel. Wenn solche Krankheiten die Ursache für die Nebenschilddrüsen-Überfunktion sind, ist oft nur das Parathormon erhöht, der Kalzium-Wert aber nicht unbedingt. Je nach Ursache ist die Behandlung unterschiedlich.
Auf einen Blick
- Eine Überfunktion der Nebenschilddrüsen bleibt lange ohne Beschwerden. Oft fällt sie nur zufällig durch einen erhöhten Kalzium-Wert im Blut auf.
- Unbehandelt kann sie aber Nieren, Knochen und Magen-Darm-Trakt schädigen.
- Die Ursache ist häufig ein Nebenschilddrüsen-Adenom – ein gutartiger Knoten, der zu viele Hormone bildet.
- Ein Adenom kann operativ entfernt werden.
- Hinter der Nebenschilddrüsen-Überfunktion steckt manchmal eine andere Erkrankung. Wird sie behandelt, normalisiert sich auch die Nebenschilddrüsen-Funktion wieder.
Symptome
Eine Überfunktion der Nebenschilddrüsen (Fachbegriff: Hyperparathyreoidismus) bleibt oft lange symptomlos oder ruft nur leichte Beschwerden hervor, denen man nicht unbedingt Beachtung schenkt. Symptome wie Müdigkeit und ein allgemeines Schwächegefühl, Konzentrationsprobleme und Stimmungsschwankungen können zudem auch bei vielen anderen Erkrankungen auftreten.
Mit der Zeit kann es zu typischeren Symptomen kommen. Sie entstehen, weil die Überfunktion der Nebenschilddrüsen in diesen drei Körperbereichen zu Problemen führt:
- Nieren: In den Nieren können sich Nierensteine bilden. Diese können zu Schmerzen und Krämpfen in Bauch und Unterleib führen. Die Steine können die Schleimhäute der Harnwege verletzen, sodass dem Urin Blut beigemischt sein kann. Beim Wasserlassen fallen manchmal krümelige Nierenstein-Bestandteile als sogenannter Harn- oder Nierengrieß auf.
- Knochen: Um den Kalzium-Spiegel im Blut zu erhöhen, wird Kalzium aus den Knochen freigesetzt. Dadurch kann es zu Glieder- und Rückenschmerzen kommen.
- Magen-Darm-Trakt: Es wird zu viel Magensäure gebildet. Beschwerden wie Appetitlosigkeit, Bauchschmerzen, Übelkeit, Verstopfung, Blähungen oder Gewichtsverlust können die Folge sein.
Die Beschwerden bei einer Überfunktion der Nebenschilddrüsen werden deshalb manchmal auch als „Stein-, Bein- (also Knochen-) und Magen-Pein“ zusammengefasst.
Ursachen und Risikofaktoren
Oft ist ein Adenom die Ursache für eine Nebenschilddrüsen-Überfunktion. Dabei hat sich aus Nebenschilddrüsen-Gewebe ein Knoten gebildet, der ungehemmt Parathormon bildet – auch wenn bereits genug Kalzium im Blut ist. Meist handelt es sich um ein einzelnes Adenom, das in einer der vier Nebenschilddrüsen liegt. Eher selten treten mehrere Adenome in einer oder verschiedenen Nebenschilddrüsen gleichzeitig auf.
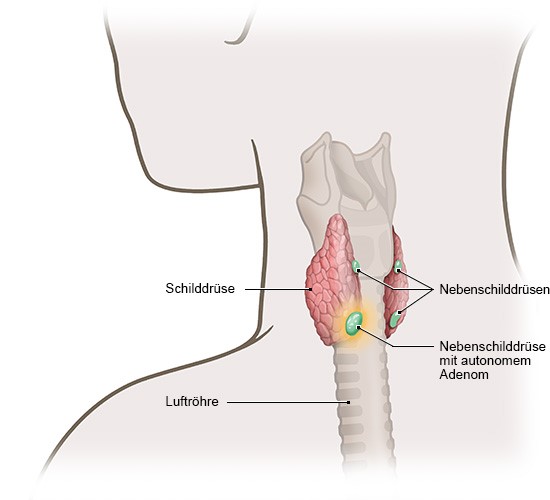
Einzelnes Nebenschilddrüsen-Adenom
Warum es zu Adenomen kommt, ist häufig unklar. Bestimmte Medikamente gelten als Auslöser, vor allem lithiumhaltige Mittel. Diese werden zum Beispiel bei einigen psychischen Erkrankungen verschrieben, etwa einer bipolaren Störung.
Bei manchen Menschen ist die Überfunktion genetisch bedingt. Bei den erblichen Formen können zusätzlich Tumoren an anderen Drüsen vorkommen. Eine andere seltene erbliche Form der Nebenschilddrüsen-Überfunktion kann bereits bei Neugeborenen auftreten.
Manchmal bilden die Nebenschilddrüsen aber auch viel Parathormon, weil der Körper wegen einer anderen Erkrankung Kalzium verliert oder schlechter aufnimmt. Ein typisches Beispiel dafür ist die chronische Nierenkrankheit.
Häufigkeit
Von 1000 Menschen haben wahrscheinlich 1 bis 4 eine Nebenschilddrüsen-Überfunktion, die von den Drüsen selbst ausgeht. Manche Schätzungen kommen auch auf etwas höhere Zahlen. Fachleute gehen davon aus, dass die Erkrankung in den letzten Jahren immer öfter festgestellt wird, weil das Kalzium im Blut öfter bestimmt wird. Dadurch fällt eine Nebenschilddrüsen-Überfunktion, die keine Beschwerden macht, immer häufiger zufällig auf.
Typischerweise erkrankt man im mittleren Alter zwischen 50 und 60 Jahren – dabei sind Frauen häufiger betroffen als Männer. Aber auch Kinder und ältere Menschen können eine Nebenschilddrüsen-Überfunktion entwickeln.
Verlauf
Viele Betroffene bemerken zunächst gar nichts von der Erkrankung. Erst wenn etwa bei einer Routine-Untersuchung der Kalzium-Wert im Blut bestimmt wird, fällt sie auf. Bei vielen ist der Kalzium-Wert nur leicht erhöht und sie haben keine Beschwerden. Bei anderen nimmt die Überfunktion zu und schädigt mit der Zeit die Nieren, die Knochen und den Magen-Darm-Trakt – es kommt zu Beschwerden.
Wenn die Ursache für die Nebenschilddrüsen-Überfunktion eine andere Erkrankung ist, stehen oft die von ihr ausgelösten Beschwerden im Vordergrund. Die Betroffenen haben zum Beispiel schon seit Langem eine Nierenkrankheit und benötigen vielleicht bereits eine Dialyse.
Folgen
Durch Nierensteine kann es zu Komplikationen kommen. Wenn sich zum Beispiel ein Stein im Harnleiter verkeilt, führt das zu heftigen Krämpfen (Koliken) und möglicherweise einem Harn-Rückstau. Das belastet die Nieren und kann Infektionen auslösen. Außerdem kann das Nierengewebe aufgrund einer Nebenschilddrüsen-Überfunktion verkalken. Die Nieren werden dadurch geschwächt und filtern letztlich das Blut nicht mehr ausreichend (Niereninsuffizienz).
Durch den Abbau von Knochenmasse kann es zu einer Form der Osteoporose kommen: Die Knochen werden instabil und Knochenbrüche sind möglich – auch ohne Stürze oder Unfälle. Durch die vermehrte Magensäure können Magen- oder Zwölffingerdarmgeschwüre entstehen, die sich mit Bauchschmerzen bemerkbar machen. Die Geschwüre können zudem bluten – plötzliche starke Blutungen können sogar lebensbedrohlich sein. Ein geringer, aber dauerhafter Blutverlust kann eine Blutarmut nach sich ziehen. Auch die Bauchspeicheldrüse kann sich infolge einer Nebenschilddrüsen-Unterfunktion entzünden, was zu heftigen Bauchschmerzen, Fieber und schweren Kreislaufproblemen führt. Zu Bauchschmerzen kann es auch kommen, wenn sich Gallensteine bilden, was aber nur selten vorkommt.
Ist das Kalzium im Blut sehr stark angestiegen, kann es zu weiteren Komplikationen kommen. Fachleute sprechen dann von einer hyperkalzämischen Krise. Sie kann bei bettlägerigen Personen auftreten. Denn durch die eingeschränkte Beweglichkeit werden die normalen Umbauprozesse in den Knochen gestört. Dabei wird Kalzium freigesetzt. Eine hyperkalzämische Krise kann auch ausgelöst werden, wenn man trotz des bereits erhöhten Kalzium-Spiegels noch Kalzium oder Mittel einnimmt, die den Kalzium-Spiegel weiter erhöhen – etwa bestimmte Nierenmedikamente (Diuretika) oder Vitamin D. Es kommt dann zu Erbrechen und vermehrtem Wasserlassen. Die Betroffenen trocknen dadurch stark aus.
Selten kommt es zu Komplikationen, weil das viele Kalzium im Blut die Nervenfunktion stört. Die Betroffenen werden schwach, schläfrig und können das Bewusstsein verlieren. Manche haben Halluzinationen oder sind verwirrt. Außerdem können lebensbedrohliche Herzrhythmusstörungen auftreten. Eine hyperkalzämische Krise ist daher ein medizinischer Notfall, bei dem man schnell im Krankenhaus behandelt werden muss.
Diagnose
Um eine Nebenschilddrüsen-Überfunktion festzustellen, spielen Blutuntersuchungen eine wichtige Rolle. Meist fällt zunächst ein erhöhter Kalzium-Wert auf. Der Wert wird bei den üblichen Routine-Bluttests meist mitbestimmt. Ist auch der Parathormon-Wert im Blut erhöht, liegen meist ein oder mehrere Adenome vor.
Ist das Parathormon erhöht, der Kalzium-Wert aber eher normal oder sogar zu niedrig, bilden die Nebenschilddrüsen wahrscheinlich zu viel Parathormon, um einen Kalzium-Mangel aufgrund einer anderen Erkrankung auszugleichen.
Weitere Blut- und Urinuntersuchungen helfen, das Ausmaß der Erkrankung einzuschätzen und andere Erkrankungen auszuschließen. Mithilfe mancher Werte kann die Ärztin oder der Arzt zum Beispiel prüfen, wie gut die Nieren arbeiten. Andere Werte können Hinweise darauf geben, ob die Knochen bereits angegriffen werden.
Wird ein Adenom vermutet, versucht die Ärztin oder der Arzt, es per Ultraschall, einer Computer-Tomografie (CT), einer Szintigrafie oder einer PET-Untersuchung zu entdecken. Ultraschall- und Röntgen-Untersuchungen kommen infrage, um Schäden an den Nieren oder Knochen festzustellen. Bei einem Verdacht auf Magengeschwüre kann eine Magenspiegelung nötig sein.
Behandlung
Die Behandlung einer Nebenschilddrüsen-Überfunktion richtet sich nach ihren Ursachen. Hat man ein Adenom, aber keine Beschwerden und der Kalzium-Blutwert ist nur leicht erhöht, kann abgewartet werden. Die Werte werden dann alle 1 bis 2 Jahre kontrolliert.
Eine Operation zur Entfernung des Adenoms kommt infrage, wenn man Beschwerden, Schäden an den Nieren, den Knochen oder im Magen-Darm-Trakt oder ein erhöhtes Risiko für eine hyperkalzämische Krise hat. Wenn möglich, wird der Eingriff dann gewebeschonend (minimalinvasiv) vorgenommen.
Außerdem können bei Adenomen Medikamente eingesetzt werden, um die Hormonbildung zu bremsen – zum Beispiel, wenn ein Eingriff nicht möglich oder gewünscht ist.
Steckt hinter der Überfunktion der Nebenschilddrüsen eine andere Erkrankung, die den Kalzium-Mangel ausgelöst hat, ist eine Operation nicht sinnvoll. Dann ist es wichtig, zunächst die zugrunde liegende Erkrankung zu behandeln. Manche Betroffene benötigen dauerhaft Kalzium- und Vitamin-D-Präparate, um den Kalzium-Mangel auszugleichen – dann müssen das die Nebenschilddrüsen nicht mehr übernehmen und ihre Hormonproduktion geht auf ein normales Level zurück. Reicht das nicht aus, kann man versuchen, die Hormonbildung in den Nebenschilddrüsen mit Medikamenten zu bremsen.
Weitere Informationen
Die Hausarztpraxis ist meist die erste Anlaufstelle, wenn man krank ist oder bei einem Gesundheitsproblem ärztlichen Rat braucht. Auf die Diagnose und Behandlung hormoneller Erkrankungen sind Fachärztinnen und -ärzte für Endokrinologie spezialisiert. Informationen zur Gesundheitsversorgung in Deutschland helfen dabei, sich im Gesundheitssystem zurechtzufinden und eine passende Arztpraxis zu finden. Mit diese Frageliste kann man sich auf den Arztbesuch vorbereiten.
Quellen
Chandran M, Bilezikian JP, Lau J et al. The efficacy and safety of cinacalcet in primary hyperparathyroidism: a systematic review and meta-analysis of randomized controlled trials and cohort studies. Rev Endocr Metab Disord 2022; 23(3): 485-501.
Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie (DGAV). Operative Therapie des primären und renalen Hyperparathyreoidismus (S2k-Leitlinie). AWMF-Registernr.: 088-009. 2020.
Deutsche Gesellschaft für Kinderendokrinologie und -diabetologie (DGKED). Primärer Hyperparathyeroidismus (S1-Leitlinie, in Überarbeitung). AWMF-Registernr.: 174-006. 2016.
El-Hajj Fuleihan G, Chakhtoura M, Cipriani C et al. Classical and Nonclassical Manifestations of Primary Hyperparathyroidism. J Bone Miner Res 2022; 37(11): 2330-2350.
Gollisch K, Siggelkow H. Asymptomatischer primärer Hyperparathyreoidismus: Operieren oder beobachten? [Asymptomatic primary hyperparathyroidism: Operation or observation?]. Internist (Berl) 2021; 62(5): 496-504.
Jorde R, Bønaa KH, Sundsfjord J. Primary hyperparathyroidism detected in a health screening. The Trømsø study. J Clin Epidemiol 2000; 53(11): 1164-1169.
Loscalzo J, Kasper DL, Longo DL et al. Harrison's Principles of Internal Medicine (Vol. 1 & Vol. 2). New York: McGraw-Hill; 2022.
Miedlich S, Koch CA, Paschke R. Primärer Hyperparathyreoidismus: Heute ein meist asymptomatisches Krankheitsbild. Dtsch Arztebl Int 2002; 99(49).
Pappachan JM, Lahart IM, Viswanath AK et al. Parathyroidectomy for adults with primary hyperparathyroidism. Cochrane Database Syst Rev 2023; (3): CD013035.
Schlosser K, Wirowski D. Primärer Hyperparathyreoidismus – Teil 1: Epidemiologie, Anatomie und Symptomatik. Allgemein- und Viszeralchirurgie up2date 2013; 7(1): 23-36.
Wang X, Shi G, Li G et al. Systematic review of the risk of urolithiasis following parathyroidectomy in patients with primary hyperparathyroidism. Int Urol Nephrol 2023; 26(4): 1217-1225.
Weber T, Dotzenrath C, Dralle H et al. Management of primary and renal hyperparathyroidism: guidelines from the German Association of Endocrine Surgeons (CAEK). Langenbecks Arch Surg 2021; 406(3): 571-585.
Ye Z, Silverberg SJ, Sreekanta A et al. The Efficacy and Safety of Medical and Surgical Therapy in Patients With Primary Hyperparathyroidism: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. J Bone Miner Res 2022; 37(11): 2351-2372.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.
Erstellt am 23.07.2025
Nächste geplante Aktualisierung: 2028




Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG)